mardi, 18 juin 2019
« Les » Alzheimers
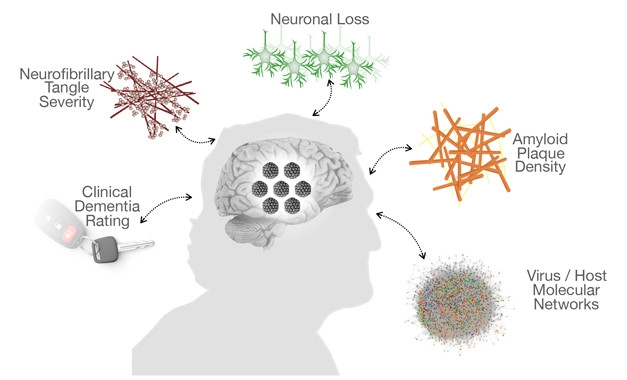
J’ai lancé le sous-thème du Cerveau à tous les niveaux sur « la démence de type Alzheimer » au début de l’année 2011. Je me souviens être sorti de la recherche et de la rédaction de cette section du site avec le sentiment qu’on ne comprenait finalement pas grand-chose à cette maladie et que les causes en demeuraient fort obscures malgré notre connaissance de marqueurs biologiques comme les plaques amyloïdes et les dégénérescences neurofibrillaires. Où en sommes-nous aujourd’hui, 8 ans plus tard ? C’est à cette question que ce (long) billet tente de répondre. Et devinez quoi ? Ce n’est pas simple…
Comme je le mentionnais alors dans le billet présentant ce sujet :
« les détériorations cognitives associées à l’Alzheimer ne se superposent pas toujours bien avec la présence ou l’absence de [ces marqueurs biologiques]. Seule l’ampleur de la perte synaptique reflète les pertes de mémoire et d’autres facultés. Mais à ce niveau d’analyse, on est déjà loin des causes possibles, sans parler des pertes neuronales qui surviennent naturellement au cour du vieillissement normal, ce qui alimente d’ailleurs tout un débat sur la nature même de la « maladie d’Alzheimer ». »
Ce genre de débat, loin de s’être amoindri au fil des ans, est aujourd’hui présent dans pratiquement tous les dysfonctionnements complexes qui affectent le cerveau, souvent de manière dégénérative. Je pense par exemple à la maladie de Parkinson que les spécialistes du domaine nous recommandent plutôt d’appeler « les » maladies de Parkinson. En effet, ces spécialistes estiment qu’il pourrait y avoir jusqu’à une dizaine de formes de maladie de Parkinson avec leurs mécanismes propres mais qui produisent à la fin les mêmes symptômes chez ces différents patients. Comme le soulignait en 2016 Viviane Poupon dans un article sur l’approche « science ouverte » de l’université McGill :
« C’est dire qu’aucun médicament ne pourra à lui seul servir contre ces dix mécanismes ». [Et lors des essais cliniques], on risque fort d’avoir l’impression [qu’un nouveau] médicament est inefficace puisqu’il est noyé dans une population de patients atteinte de diverses formes de Parkinson ».
Bref, plus on découvre la complexité des mécanismes qui génèrent les maladies neurologiques, plus on se rend compte que les formulations souvent employées dans les médias à propos de « LA » maladie de Parkinson ou de « LA » maladie d’Alzheimer sont beaucoup trop simples et nous empêchent sans doute d’embrasser toute cette complexité.
À propos de cette dernière, c’est ce qu’avaient voulu dénoncer un groupe de spécialistes internationaux dans un éditorial publié il y a trois ans dans la revue Journal of Alzheimer’s Disease. Intitulé “Microbes and Alzheimer’s Disease”, l’article était un plaidoyer pour la nécessité urgente d’accorder plus de fonds pour la recherche fondamentale et clinique sur des agents antimicrobiens qui pourraient avoir un effet bénéfique pour les personnes diagnostiquées Alzheimer.
Car depuis deux trois décennies, on a accumulé toutes sortes de données impliquant des virus et des bactéries dans le développement des symptômes de l’Alzheimer. Mais ces études sur les liens entre microbes et Alzheimer ont souvent été ignorées ou minimisées, rendant leur financement très difficile. Tout cela pendant, rappelons-le, que plus de 400 essais cliniques de médicaments pour l’Alzheimer s’appuyant sur d’autres modèles se sont avérés infructueux seulement durant la décennie précédent la publication de cet éditorial. Celui-ci rappelait donc à juste titre comment l’hypothèse que des virus pouvant être à l’origine de certains cancers ou que des bactéries pouvant causer des ulcères d’estomac avait subi une forte résistance avant de finir par s’imposer et par mener au développement de traitements appropriés.
Ce pourrait donc très bien être aussi le cas des virus par rapport à l’Alzheimer, en particulier le virus de l’herpès buccal VHS-1. C’est en tout cas ce que rapporte l’article « Corroboration of a Major Role for Herpes Simplex Virus Type 1 in Alzheimer’s Disease” publié dans la revue Frontiers in Aging Neuroscience en octobre dernier par Ruth Itzhaki. La chercheuse, qui étudie depuis 25 ans les liens possibles entre le virus VHS-1 et la maladie d’Alzheimer, croit que ce virus pourrait être à l’origine de près de la moitié des cas d’Alzheimer et qu’un simple traitement préventif pourrait diminuer les risques de développer cette forme de la maladie.
Ce virus, qui est présent dans le corps de 50 à 90% des gens selon la région du monde, « coloniserait » le cerveau au fil du vieillissement, mais en y demeurant à l’état latent. Il pourrait cependant ensuite s’activer dans le cerveau de personnes vieillissantes lors d’événements stressants, d’immunosuppression ou d’infections. Si cette personne possède en plus la mutation génétique APOE4 associée à une forme tardive de la démence de type Alzheimer, ses probabilités d’en développer les symptômes deviennent alors 12 fois plus élevées que chez ceux qui ne possèdent pas cette mutation. L’article de Frontiers in Aging Neuroscience laisse aussi entrevoir la possibilité que des médicaments antiviraux puissent diminuer ce risque chez les personnes atteintes de fortes infections au virus de l’herpès.
Quelques mois auparavant, une autre étude publiée dans la revue Neuron cette fois-ci démontrait que les virus VHS-1, abondants dans les échantillons provenant de patients atteints d’Alzheimer, perturbent des voies métaboliques, notamment celles de la régulation du peptide amyloïde. Bref, les preuves qui relient l’activité de virus aux aspects moléculaires, génétiques, cliniques et neuropathologiques de l’Alzheimer s’accumulent sans toutefois qu’on puisse démontrer définitivement que l’activité virale contribue à son apparition et à sa progression. Car il est encore difficile de dire si la prolifération de virus est une cause ou une conséquence de la dégénération neuronale associée à l’Alzheimer, comme le souligne Ben Readhead, l’auteur principal de l’étude :
“Are these viruses opportunistic bystanders in a compromised host, or do they accelerate the disease once the brain becomes dysfunctional? I think it’s plausible that they impact how quickly disease progresses once established, though we don’t know for certain.”
Et ce n’est pas tout, loin de là. On a par exemple découvert récemment qu’une partie des démences que l’on étiquetait comme de l’Alzheimer serait en fait d’un autre type nommé Limbic-predominant age-related TDP-43 encephalopathy ou LATE, en anglais. Cette pathologie cérébrale semble frapper les personnes âgées de plus de 80 ans. Selon les auteurs des travaux publiés dans la revue Brain le 30 avril dernier, l’analyse du cerveau de milliers de personnes décédées de ce groupe d’âge, a permis de montrer que pas moins d’une personne sur cinq présenterait des caractéristiques de cette forme de démence. Affectant des structures cérébrales spécifiques comme l’amygdale ou l’hippocampe, elle amènerait un déclin cognitif plus graduel que l’Alzheimer, à moins qu’elle ne soit combinée à celle-ci, une situation qui serait courante et causerait alors un déclin plus rapide.
Le LATE permettrait aussi d’expliquer pourquoi plusieurs personnes décédées à un âge avancé présentent des symptômes de démence sans avoir les marqueurs biologiques de l’Alzheimer. Ces cerveaux montraient plutôt une accumulation de la protéine TDP-43, une protéine qui aide normalement à réguler l’expression de gènes dans le cerveau et d’autres tissus. Or dans le cas de cette pathologie, cette protéine est mal repliée. Ces protéines dysfonctionnelles se retrouveraient alors en quantité suffisante dans le cerveau de ces gens âgés d’autour de 85 ans pour provoquer par exemple la sclérose de l’hippocampe et les troubles d’apprentissage et de mémoire associés semblables à ceux de l’Alzheimer.
Cherchant à terminer ce billet sur une note d’espoir, je me suis souvenu de cette étude préliminaire publiée en septembre 2014 dans la revue Aging et que j’avais résumée dans ce blogue. Elle suggérait que l’on pouvait regagner les pertes de mémoire associées à l’Alzheimer en appliquant un programme thérapeutique élaboré comprenant 36 points incluant des changements dans l’alimentation, de l’exercice, de la stimulation intellectuelle, etc. Autrement dit, toutes des activités qui, prises isolément, étaient déjà reconnues comme des facteurs de prévention de l’Alzheimer. C’est leur combinaison inédite, ici, qui semblait toutefois avoir des vertus curatives.
Le modèle de l’Alzheimer sur lequel travaille le Dr. Dale Bredesen et son équipe s’éloigne du scénario classique où ce serait les protéines bêta-amyloïde qui, en s’accumulant, deviendraient toxiques pour les neurones. Ils ont accumulé plusieurs indices qui les portent à croire que ce qui est derrière l’Alzheimer est un bris d’équilibre entre des mécanismes moléculaires favorisant les connexions neuronales et la mémoire, et d’autres favorisant son déclin et l’oubli d’informations non pertinentes. Or chez les gens normaux, la protéine bêta-amyloïde contribuerait à ces processus d’oubli. Dans le cas de l’Alzheimer, la bêta-amyloïde s’emballerait, l’équilibre serait rompu, et les pertes de mémoire prendraient le dessus.
Comme je l’écrivais à l’époque :
« Dans un tel système complexe de réactions biochimiques finement régulé, c’est beaucoup plus une approche systémique affectant de nombreuses molécules du réseau qui est susceptible d’avoir un effet, que le pari douteux qu’une seule molécule suffira à rééquilibrer le tout. C’est comme, explique le Dr. Bredesen, si vous aviez un toit qui fuit par 36 trous répartis un peu partout dans votre plafond. Vous pouvez tenter d’en boucher un complètement, mais les 35 autres vont continuer à fuir…
Voilà sans doute pourquoi, à l’instar d’autres traitements systémiques utilisés pour d’autres maladies chroniques, 9 des 10 personnes ayant accepté de suivre ce nouveau traitement ont montré des améliorations de leur mémoire de 3 à 6 mois après le début du traitement, améliorations qui durent toujours plus de deux ans après le début du traitement. »
Presque cinq ans plus tard, est-ce que ces résultats ont pu être reproduits sur une plus grande population ? Lors d’une entrevue accordée en 2018, Dale Bredesen affirmait ceci :
« Nous avons un essai sur 50 personnes dont la publication est prévue pour 2019. Ce qui est remarquable, c’est que les 50 patients ont tous vu leur état s’améliorer, quel que soit le stade de leur maladie. Nous travaillons aussi à une étude sur 2000 personnes actuellement. Nous avons formé plus de 1000 médecins appartenant à une dizaine de pays et qui utilisent le protocole ReCODE. Cinq d’entre eux, qui n’appartiennent donc pas à notre laboratoire, sont impliqués dans ce nouvel essai et obtiennent des résultats similaires. »
Tous les détails de ce protocole ReCODE se trouve dans le livre « La fin d’Alzheimer » de Dale Bredesen disponible en version française.
***
Ouf, c’était pas un petit sujet ça… On va dire que c’était le sprint final avant l’été ! Car avec les deux longs week-ends fériés qui s’en viennent et marquent le début de l’été au Québec, je vais comme à mon habitude lever un peu la pédale en termes non seulement de complexité et de longueur des billets, mais aussi de leur fréquence, qui sera un peu moins régulière, question de mettre en pratique les bienfaits de la détente estivale dans la nature, toujours très bon pour le corps-cerveau, et donc pour contrer l’Alzheimer. Ce sera donc ma « prescription » pour les deux mois qui viennent. Des choses fort intéressantes se développant ensuite pour l’automne (je ne vous en dis pas plus pour l’instant ;-P ), « stay tuned », comme le veut la formule…
Les troubles de l'esprit | Comments Closed